シンママナースの マリアンナ です。
2ページ目。
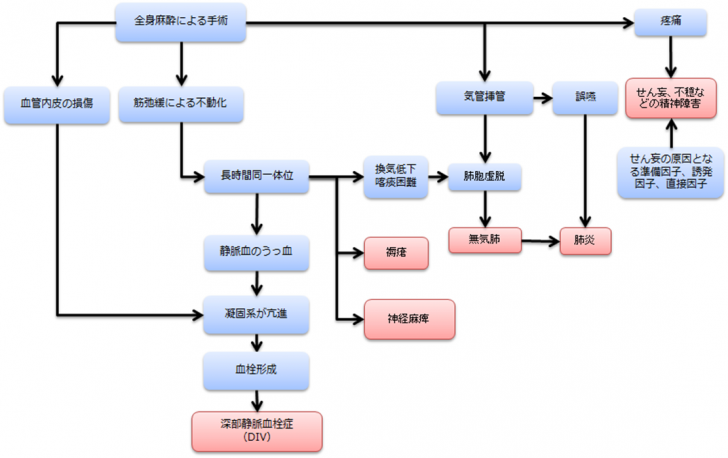
無気肺の原因と機序
気管挿管によるもの
気管挿管により気管、気管支上皮の繊毛運動が妨げられて、気管支、細気管支に分泌物や異物が付着します。結果肺胞がふさがれその部分の肺胞や肺区域が虚脱を起こすようになります。またタバコを吸っている喫煙者は、全身麻酔の気管挿管により、喫煙者と比較して痰が多く貯まる傾向にあり、術後呼吸器系の合併症を起こすリスクが高くなります。
術中の体位によるもの
長時間(5時間以上)の仰臥位で手術を行った場合、背面になった肺区域から分泌物の喀出が困難になります。仰臥位時の肺背面は換気が少ないため無気肺なりやすい傾向にあります。
麻酔によるもの
術後麻酔覚醒が不十分だったり、疼痛によって呼吸運動が低下することから、気道、気管内の分泌物を喀出する力が低下します。肺に体液がたまり機械的圧迫が起こったり、誤嚥を起こすことで無気肺を生じます。また、人工呼吸器により換気パターンが変化することで細気管支が虚脱し、無気肺を起こします(気道閉塞現象)。
無気肺の看護
無気肺に対する看護は、術後無気肺を起こさないよう術前から予防的アプローチを行います。また術後無気肺のケアは、疼痛コントロールをしてから、ネブライザーで湿潤し、深呼吸や咳嗽にて痰を排出して、含嗽を行う等、患者の状態に応じて段階に応じてケアを変えていくことで、より効果的に苦痛を軽減して呼吸ケアを行うことができます。
術前から呼吸訓練を行う
無気肺の予防として、患者自身が呼吸法を理解・習得して、術後自主的に行えることが望ましいです。術前より呼吸法について指導しておけば、術後に効果的な呼吸を期待できます。
呼吸方法の指導内容については以下のホームページがわかりやすく記載されています。
「看護roo:術前指導のポイント|合併症を予防するには?」
https://www.kango-roo.com/sn/k/view/1931
深呼吸法
細気管支まで空気を送り届けるために、術後の深呼吸は有効です。術前に呼吸法の指導を行っていても、術後の患者は痛み意欲低下から自主的に深呼吸ができることは少ないです。術後看護師が付き添い、深呼吸を定期的に促していきます。深呼吸は術直後から酸素投与がオフになった以降も継続的に行うと効果的です。深呼吸を促すタイミングは、疼痛コントロールがはかれているときで、体位変換や清拭などの関わり時を活用しながら、1日に5~10回程度を目安に行っていきます。
術後無気肺を予防する深呼吸のやり方
- 疼痛緩和を図るため、事前に鎮痛剤を服用し薬効がピークの時に行うようにする。
- 深呼吸を行っている間、聴診器で呼吸音を聴取し、無気肺の疑いがないか観察する。
- 膝を立てて腹直筋の緊張を緩和させた仰臥位の状態で、頭部を10度ほど挙上する。
- 患者の両手は痛みがある創部に置き、振動による疼痛を軽減する。疼痛がない場合は、左右の肋骨弓において、鼻からゆっくり空気を吸い肋骨弓が手を押し上げるまで胸郭を広げる。
- 胸郭を広げたまま1~2秒間息を止める。
- 息を吐きながら肋骨弓を押していき、最期まで息を吐き出す。
咳嗽法
術後に咳嗽法を行うことは、気管支に溜まった痰を肺から送り出すのに有効です。繊毛運動を促す横隔膜呼吸と合わせると効果的ですが、仰臥位のままだと横隔膜呼吸は挙上した状態になり、効果的な咳嗽法の効果を得ることができません。患者の状態をアセスメントしながらセミファーラー位などの体位で行うようにします。
- 患者の左右の肋骨弓に手をあてて、空気を吸えるだけ吸う。
- 息を2~3秒止め、声門を閉じる。
- 肋骨弓に力を入れて勢いをつけて咳をする。
- 痰が気管支の奥の方で絡まってうまく排出できないときは、ネブライザー(吸入)で保湿を図ってから再度行う。
含嗽法
術後の含嗽は、以下のような効果と目的があります。
- 気管内挿管による口腔内の汚れを落とす
- 停滞した唾液等により口腔内常在菌の繁殖による耳下腺炎を予防する
- 汚れを取り除いて爽快感を得る
術後の含嗽は、誤嚥予防のため麻酔から十分に覚醒したのちに行うようにします。
吸入法(ネブライザーの使用)
吸入療法の目的は、気道閉塞の緩和、気管支の拡張・気道内分泌の排除です。術後は、気管挿管、麻酔薬、術中の吸引などによる刺激で、気道内分泌物が増加し粘調度が高くなります。麻酔薬、筋弛緩薬による筋力低下、咳嗽反射の低下もあり、手術創の疼痛、不安などによる体動や咳嗽の抑制も生じます。術後患者は自力で痰の喀出が困難な状態になり、術後48時間は無気肺が起こりやすいといわれています。吸入法(ネブライザー)を使用することで、気道を湿潤させて分泌物を融解し、痰の喀出をよくすることは、術後の呼吸ケアに有効です。
体位変換
全身麻酔の術後は、循環動態、呼吸状態が安定するまで仰臥位で過ごすことが多いため、肺側面が圧迫され肺が虚脱してしまいます。麻酔郭清後、体位に指示や指定がなければ、頭部をギャッチアップして横隔膜を下げることで、呼吸の安楽を助けます。状態安定を認めれば、浅く左右の側臥位に調整したりすることも大切です。
バイブレーション
肋骨や背中に振動を与えることで、気管支内に接着している痰の移動を助け、排痰できるようにします。電動器具を使うときと、手で振動を与える場合があります。
排痰を促す背中を軽くたたく軽打法(パーカッション・タッピング)は、心臓への負担や患者の不安をあおることになりうるため、近年ではあまり積極的に行われていません。
吸引法
喀出力がない、疼痛が強く痰を吐き出せない時などは吸引にて痰を回収します。
全身麻酔の合併症:肺炎
肺炎の原因と機序
術後の合併症である肺炎の多くは誤嚥性肺炎です。胃内容物が逆流し上気道に流入する、挿管に伴う嘔吐や胃内容物の逆流する、口腔内細菌を誤嚥する等の原因で、肺炎に至ります。正常な胃液のphは1~2と言われていますが、PH2.5以下の酸度の強い液体を誤嚥したら少量でも肺に浮腫を起こし、科学的損傷による誤嚥性肺炎を起こすリスクが高くなります。また、無気肺から肺炎になったり、胃管カテーテルが逆流して誤嚥性肺炎などを起こすケースもあります。
肺炎の看護
誤嚥性肺炎の予防に努めます。術後セルフケア能力が低下する患者の口腔ケアは、術後の誤嚥性肺炎の予防に効果的です。また体位ドレナージや吸引で嚥下物の除去に努めます。
全身麻酔の合併症:せん妄、不穏などの精神障害
せん妄とは、一過性に出現する軽度から中等度の意識障害であり、可逆的でかつ日内変動を伴う急激な発症が特徴的である一時的な意識障害です。症状は認知機能低下や錯覚、精神障害、睡眠および覚醒障害などがあります。術後は麻酔の効果により、夢と現実の境界に見境が付きにくくなり、せん妄を起こす可能性が高くなります。術後のせん妄は、早い時期に出現することが多く、術後4日目までに発症することが多く、通常1週間以内に消失します。術後せん妄は回復の遅延や転倒転落などの危険行動の原因にもなるため、適切な対応が必要です。
せん妄、不穏などの精神障害の原因と機序
せん妄の原因はひとつではなく、複数の要因が重なり生じることがあります。看護ケアで改善できる部分は積極的にケアを行い、症状の緩和が必要です。
疼痛コントロール不足
疼痛コントロールが十分でない場合、術後せん妄を起こしやすいです。疼痛が直接的原因でせん妄を起こしている場合、鎮静剤は効果を示さないため、患者のせん妄症状が疼痛によるものか適切にアセスメントを行うことが大切です。
せん妄の要因
準備因子:個人の身体的・精神的側面における術前因子
高齢
脳血管性疾患
腎疾患、冠疾患、肝疾患、肺疾患
アルコール、鎮静および睡眠薬の常用
せん妄の既往
誘発因子:環境変化と患者の反応
環境変化(ICU環境が及ぼす感覚刺激と欠如)
睡眠と覚醒リズムの障害
体動制限
心理的ストレス
苦痛な身体症状(疼痛、呼吸困難感、便秘、排尿障害等)
直接因子:術後の生じる身体症状及び合併症
薬物などによる中毒(抗コリン薬、麻薬、モルヒネなど)
代謝障害
血液動態の異常(低血圧、循環血液量の現象、心不全)
呼吸障害
感染
急性脳症外
アルコールや鎮静、睡眠薬の離脱症状
低栄養、ビタミン不足
てんかんなどの脳発作
せん妄を引き起こしやすいといわれる薬物
- 抗てんかん薬
- 抗パーキンソン薬
- ベンゾジアゼピン系の抗不安薬・眠剤
- 三環系抗うつ薬
- 鎮吐剤
- 非ステロイド抗炎症薬
- 抗生物質
- インターフェロン製剤
- 抗がん剤
- H2ブロッカー
等
せん妄、不穏などの精神障害の看護
せん妄に対する看護は、まず患者の症状がせん妄であるかないかをアセスメントすることから始まります。せん妄を評価する基準として、以下のようなスケールがあります。
- 日本語版NEECHAM混乱・錯乱状態スケール(J-NCS)
- CAM-ICU
- せん妄評価尺度
- RASS
等
せん妄の看護計画には、以下のようなケアがあげられます。
環境面
- 本人の使い慣れたものを近くに置いたり、家族と関われる環境を作る
- カレンダーや時計を目に見える場所に置く
- 部屋移動は最小限にとどめる
- 騒音、機械音は最小限にする
- 日中活動量を増やし、夜間入眠できるよう助け、昼夜逆転を予防する
- 補聴器やメガネは着用するようにし、五感を得られるよう努める
- 慣れ親しんでいる看護師が関わりをもつようにする
コミュニケーション面
- しつこい質問は避け、否定的な言葉は避けるようにする
- 大きな声で話したり、幼稚な言葉遣いを避ける
- 患者の名前をちゃんと呼ぶ
- 不必要なカテーテル類は早期抜去に努める
- 抑制は最小限にする
- 早期離床をはかる
身体面
- 水分バランスを維持する
- 電解質バランスを保つ
- 疼痛コントロールをはかる
- 低酸素状態に注意して必要時酸素吸入を行う
- 薬物の副作用に注意する
- 排便コントロールを行い、便秘にならないよう努める
全身麻酔の合併症:神経麻痺
神経麻痺の原因と機序
全身麻酔による筋弛緩と意識消失により、圧迫等に対して苦痛を感じなくなるため、術中術後の体位や固定、牽引にて神経麻痺を起こすことがあります。また、脳血管障害による麻痺や糖尿病などが原因で、知覚鈍麻がある患者の場合、神経麻痺を起こす可能性はさらに高くなります。
神経麻痺の看護
固定や圧迫部位の疼痛や神経症状、皮膚色の変化、浮腫の程度などに異常がないか観察します。またもともと知覚鈍麻がある場合は、術前から予防的ケアを導入します。
全身麻酔の合併症:褥瘡
周手術期は術中の長時間の同一体位と筋弛緩、体位固定や術後の安静によって褥瘡ができやすい環境にあります。もともと低栄養やるい痩などリスクが高い患者はなおリスクが高くなります。
褥瘡の原因と機序
一般的に2時間以上70〜100 mmHgの圧が体にかかると、圧力による血流低下や組織損傷の徴候が現れるとされています。全身麻酔の手術を行う際は、術中の全身麻酔による筋弛緩や術後安静などもあり、約24時間以上はほぼ臥位で過ごすことになり、褥瘡を起こす可能性が高くなります。
褥瘡の看護
補液や食事による栄養管理に加えて、除圧用具の導入、スキンケアによる保清などを行い、褥瘡の予防に努めます。
- 1
- 2